介護をすでに始めており、介護での悩みに対する解決策や、質問についてお答えしています。
排泄の介助が大変です。何かよいサービスはありませんか?
要介護3以上になると、排泄に介助が必要となるため、介護者の負担は大きくなります。
排泄介助の負担がある場合には、排泄介助の機会そのものを減らすことを考えます。
デイサービスやショートステイの導入
一日の中で決まった時間もしくは一月の中の一時期を施設で過ごしてもらうサービスを導入します。
通所介護(デイサービス)
基本的には自宅で生活するものの、日中は施設で過ごしてもらう。家族が仕事のために日中不在としている場合や家族の日中の介護負担軽減、等の目的で使用されます。
短期入所生活介護(ショートステイ)
一定期間、施設に入所し(宿泊し)、食事や排泄などの身体介護、リハビリ・入浴などを行うサービス。家族の介護負担軽減や介護者が旅行や出張で不在のため介護できない際に使用される。
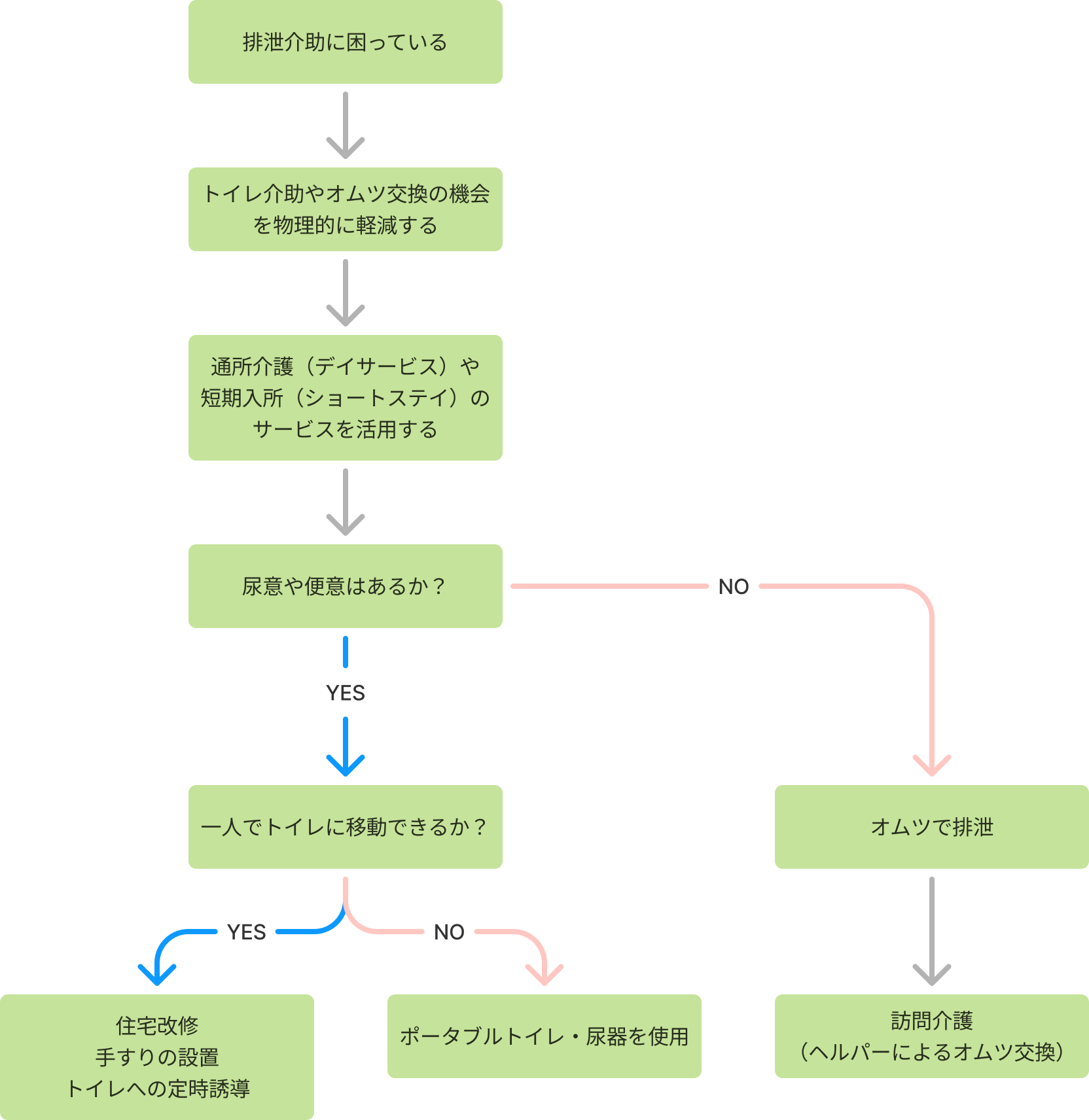
自宅での排泄介助の負担を減らす:尿意・便意の有無でサービスを分類
自宅での排泄介助の機会を減らすため、「尿意や便意がある場合」と「ない場合」に分け、サービスを考えます。
- 尿意や便意がある場合
尿意や便意を訴える場合には、トイレまでの誘導や排泄後の清拭が必要となります。
本人が尿意や便意を催すのは不定期であるため、決まった時間でサービスを介入するというわけにはいきません。トイレまで誘導しやすいよう手すりなどを設置します。定期的にトイレへ誘導することも急な尿意・便意を防ぐのに有用です(定時誘導)。
- 尿意や便意がない場合
尿意や便意がない場合には、オムツでの排泄介助が主体となります。尿意や便意がある場合と比較して、決まった時間でのサービス介入による負担軽減が期待できます。介護者がオムツを交換する機会を減らすため、通所介護(ヘルパー)を1日複数回導入し、オムツ交換を依頼します。
1日複数回定期的にオムツ交換にきてくれるサービス(定期巡回・随時対応型訪問介護看護)や夜間に一度定期で介入してもらえるサービス(夜間対応型訪問介護)といったサービスもあります。
入浴を介助するのが大変です。介助にあたってよい方法はありますか?

シャワーや入浴の介助が必要になる背景には、利用者の体調面だけでなく(例:歩くのが難しい、風呂に入るのを嫌がる)、家や浴室が原因のこともあります(例:狭い、段差がある)。
入浴の介助には、着替えや移動だけでなく、体を洗うなど、体力が必要となりますし、浴室では転倒する危険性が高くなりますので、負担と感じる家族は多いです。負担を減らしつつ、安全に入浴ができるよう準備と工夫をしていきましょう。「入浴を介助してくれる介護サービス」もあるため、ケアマネに相談し、積極的に利用していきましょう。
- 安全性を確保する:手すり、滑り止めマット、椅子などを適切に設置し、環境を整えます。
- 効率的な配置:シャンプーやタオルなどの必需品を取りやすい位置に用意します。
- 動線の最適化:介助する側もされる側も動きを最小限に抑えるよう工夫し、浴槽に入りやすい位置に座ってもらいます。
- 物品の点検:椅子など、壊れたり不安定な物は使用せず、常に安全な状態を保ちます。
入浴を介助してくれる介護サービスは、ありますか?
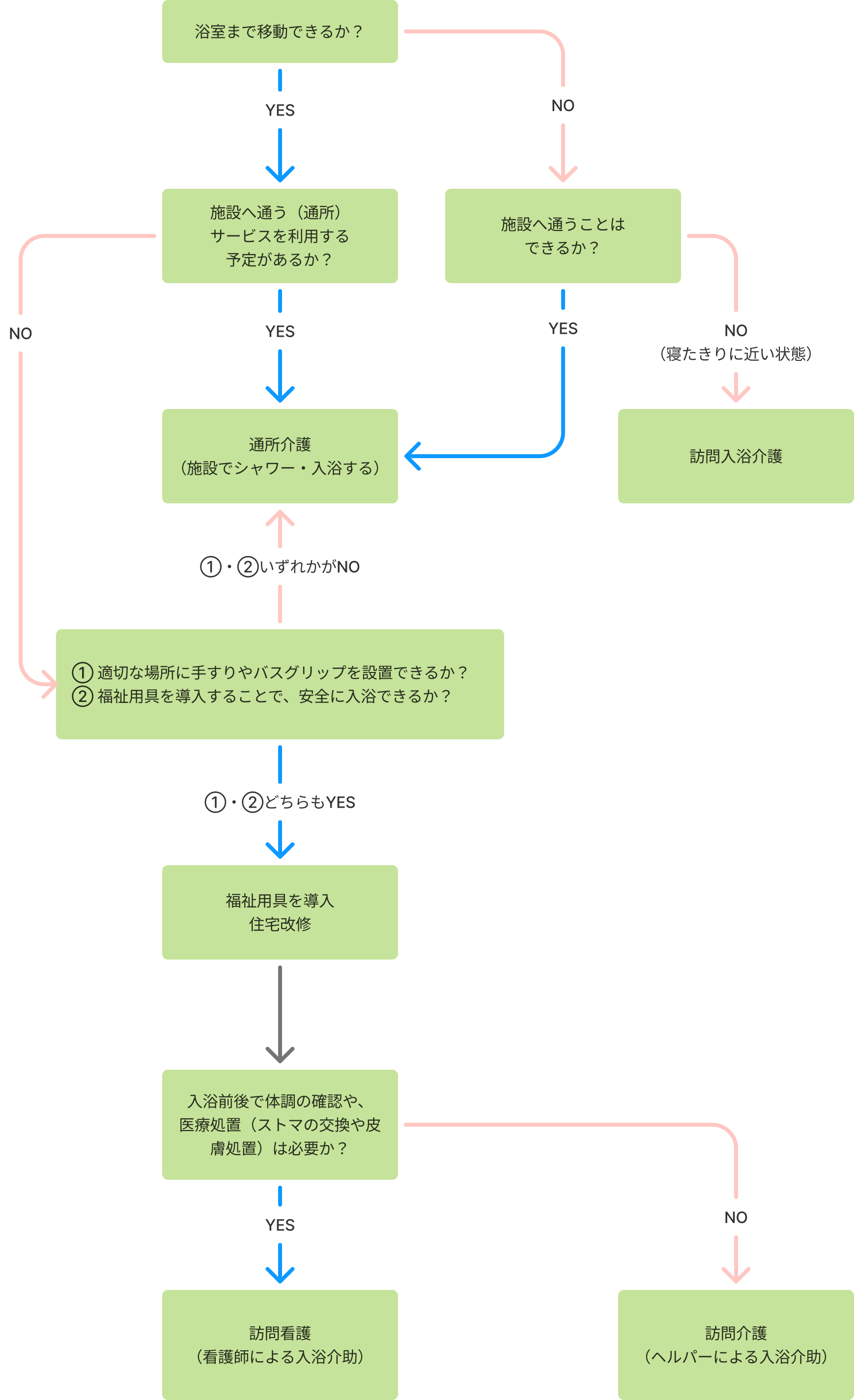
一人での入浴が難しくなる背景には、①浴室環境の問題と②利用者の体調面の問題が存在します。
入浴を介助してくれるサービスは様々なものがありますが、最初に考えることは、「自宅の浴室で安全に入浴することができるか?」です。
「安全に入浴することができない」もしくは「通所のサービス(デイサービス)を利用する予定がある」場合には、施設での入浴(通所介護)を考えます。
自宅の浴室で安全に入浴できるか?
浴室内での転倒を予防するため、手すりを設置し、福祉用具を導入しましょう。
浴槽をまたぐ動作は、片足立ちで不安定になるため、座った状態で行うための福祉用具を導入します。
浴槽の中からは立ち上がりやすいように、浴槽の中に、浴槽台・バスチェアやすべり止めマットを置きます。
浴室環境に問題がある場合(例:必要な場所に手すりを設置できない)や利用者の体調面で安全に入浴できない場合(例:浴室まで歩いていけない、麻痺のために手すりを設置しても不安定)、既にデイサービス(通所)の予定がある場合などは、施設での入浴(通所介護)を考えます。
自宅での入浴を介助する介護サービス
訪問看護
訪問看護ステーションから派遣された看護師が、利用者の自宅で、医療措置、医療機器の管理、床ずれの予防・処理などを行います。入浴前後に体調の確認が必要な場合(病気やケガのために)や入浴後に医療処置(ストマの交換や皮膚処置)が必要な場合には訪問看護を利用します。
訪問介護(ヘルパー)
一人で浴槽をまたげるなど、比較的介護度が低い利用者の方は、ヘルパーによる入浴介助を検討します。
訪問入浴介護
寝たきり等で要介護度が高く、施設に行くことができない方は、訪問入浴介護を検討します。訪問入浴では、看護師1名と介護スタッフ2名が移動式の浴槽をもって自宅を訪問し、入浴させてくれます。
物忘れや体力が低下して、掃除や家事、洗濯をするのが大変です。
訪問介護(ヘルパー)を利用しましょう。
訪問介護員(ホームヘルパー)が、介護が必要な利用者のご自宅に訪問して、日常生活をサポートしてくれます。
内容は大きく分けて、利用者の身体に直接触れる「身体介護」と利用者の身体に直接触れずに日常生活をサポートする「生活援助」に分かれます。
何でもお願いできるわけではなく、利用者の生活に必要不可欠と判断されたサービス以外は提供できません。
「ついでに家族の食事や隣の部屋の掃除も」ということはできませんし、インスリンの注射や褥瘡のケア、爪切りなどの医療行為は行えません。詳しくは、「ヘルパー(訪問介護)にはどんな事を依頼できる? 利用料金はどれくらいなの?」も参照してください。
病院やクリニックへの通院が負担です。
親の通院に付き添いたいが、仕事が休めない、遠方で頻繁に帰れない、といったケースや、通院中にトイレが間に合わず下着を汚してしまうのが大変といったケース。様々な理由で、通院が負担になります。
訪問診療の導入
訪問診療とは、通院が困難な方に対して、医師が定期的に訪問して診療するサービスです。基本的に、病院で行っている診療(診察、治療、投薬、血液検査、等)のほとんどを自宅で受けることができます。
各診療所によって、できる治療や診療内容は異なりますが、「在宅支援診療所」と記載されている診療所では、24時間365日の対応が可能となっているため、緊急時に相談できる医師や看護師の連絡先をもらうことができます。
今まで通院されていたクリニックのかかりつけ医が訪問してくれる場合もあれば、癌や難病等では、主となる病気を専門とする先生にみてもらう方がよい場合もあるため、まずは病状を一番よく把握している主治医の先生もしくは通院中の病院の地域連携室に、相談しましょう。
普段から介護面を相談しているケアマネは、主治医の先生よりも相談しやすいかもしれませんが、病状を細かな部分まで正確に把握できているとは限りませんので、まずは先生に相談することが重要です。
それでも通院が必要な場合の通院支援
訪問診療を導入した後も、専門的な診察や治療のために、病院の受診が必要な場合などは下記のようなサービスを使用できます。
- 訪問介護(ヘルパー)を利用した通院介助
要介護1以上の方は、ヘルパーによる通院介助を利用することができます。通院介助では、「通院にあたっての「移動」の介助」であるため、院内の移動、病院の待ち時間や診療時間の介助は含まれません。
このため「医師からの詳しい話を聞いてほしいから診察室まで付き合ってほしい」、「待ち時間の最中にトイレに誘導してほしい」といった要望には対応できず、これらに対しては自費でサービスを利用します。
- 介護タクシーの使用
要介護1以上の方は、介護タクシー(車いす、ストレッチャーに乗ったままでも利用することのできるようなスロープ、リフトを備え付けたタクシー)の利用が可能です。タクシーの運賃は、通常のタクシー同様に発生しますが、介助の部分は訪問介護に含まれる「通院等乗降介助」として、介護保険が適用となります。
親が認知症で介護が大変。。どうしたらよいでしょうか?
「介護が大変」と感じる背景は様々だと思いますが、具体的に何が大変かを考えてみましょう。
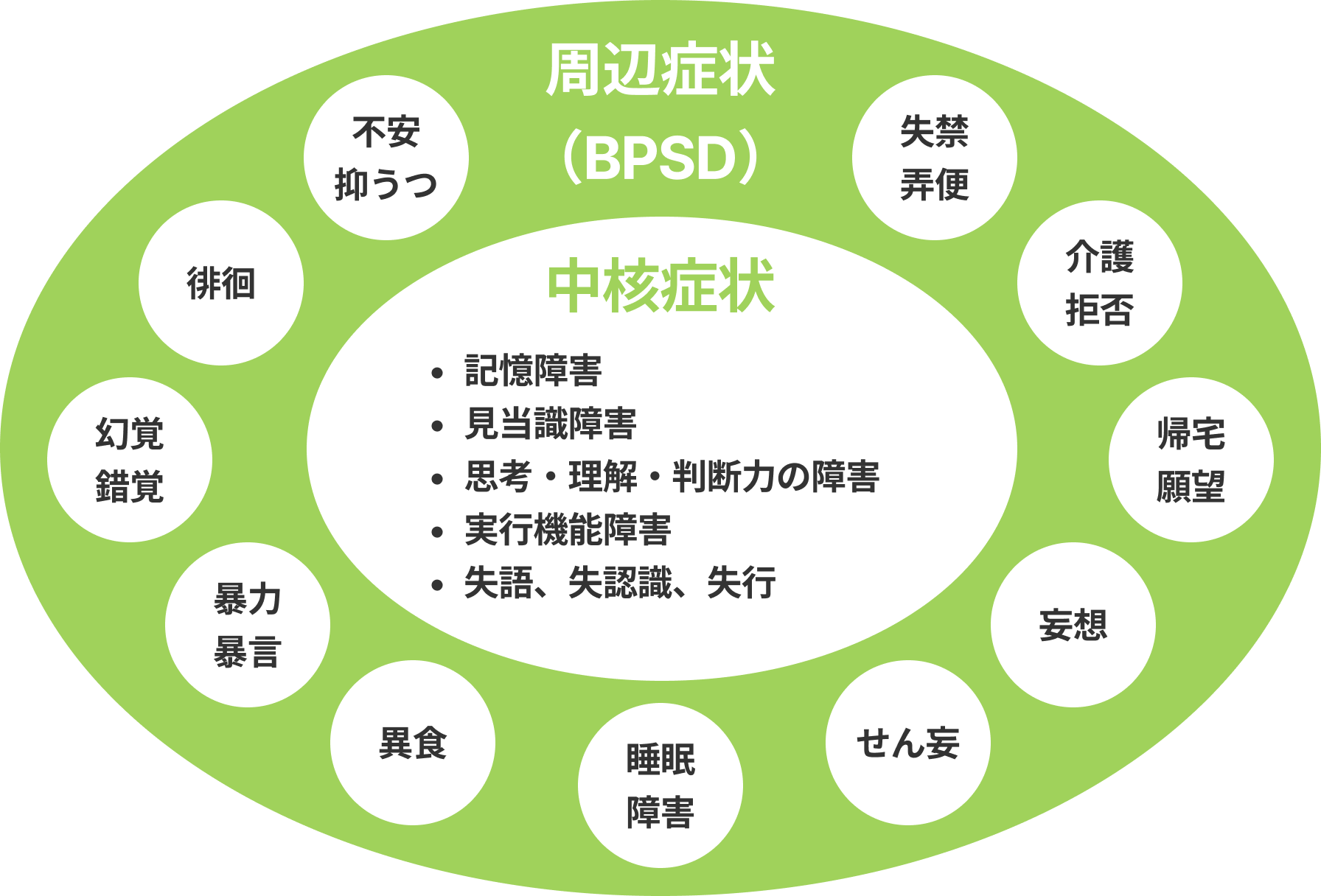
認知症で困ってしまう症状は、「物忘れ」が中心となって生じる症状(中核症状といいます)と「物忘れ」から付随して生じる症状(行動や心理の異常:BPSDといいます)に分けられます。
具体的に困っていることが、中核症状かBPSDかを分類してみます。
認知症の中核症状の例
- 新しい事が覚えられない(⇒何回も同じ事を聞かれる)、日付や場所が分からない(⇒置き場所を忘れて探し回る)、物事の段取りが分からない(⇒トイレの手順を忘れて失禁してしまう)
- BPSDの行動異常の例:徘徊してしまう(⇒場所が分からず帰ってこれない)、異食・過食(⇒食べる手順を忘れて)
- BPSDの心理異常の例:財布や通帳、食事を盗まれたと被害的になる(物取られ妄想)、実際にはないものが見えたり聞こえたりする(幻視・幻聴)
施設サービスの導入
中核症状、BPSD問わず、毎日一緒の生活をしていると介護負担は大きくなります。介護にかかわる時間を短くするため、通所介護(デイサービス)を導入しましょう。
一方、家族は施設へ行ってほしいと思っていても、本人が拒否する例も経験します。本人の視点からみると、どこへ連れていかれるのか理解できず、怖いために引きこもりがちになっている可能性もあります。
このため、あせらず、まずは在宅サービス(訪問看護や訪問介護)を導入します。看護師やヘルパーと本人との関係性を構築した段階で、その人たちからデイサービスを進めてもらうなどをしてもらってもよいかもしれません。
主治医の先生に相談してみましょう
認知症では、脳が委縮することにより、脳内のアクセルが入りずらくなったり(例:ボーっとしている)、逆にブレーキが効きづらくなったりします(例:感情的になる、攻撃的になる)。その方の特性にあった形でアクセルをかける薬(例:ドネペジル)やブレーキをかける薬(例:メマンチン塩酸塩)を使用します。
逆に攻撃的になっている方に、アクセルをかける薬を使用している場合には、減量することで改善することもあります。BPSDと考えられる症状でお困りの場合には、主治医の先生に相談して、症状を軽減できる薬がないか相談してみましょう。
食が細くなってきました。食べられなくなってしまうのではないかと不安です。
食事が細くなる(食欲低下の)原因は様々です。まずは、本人のもとに食事が届けられる環境があるかを考えます。
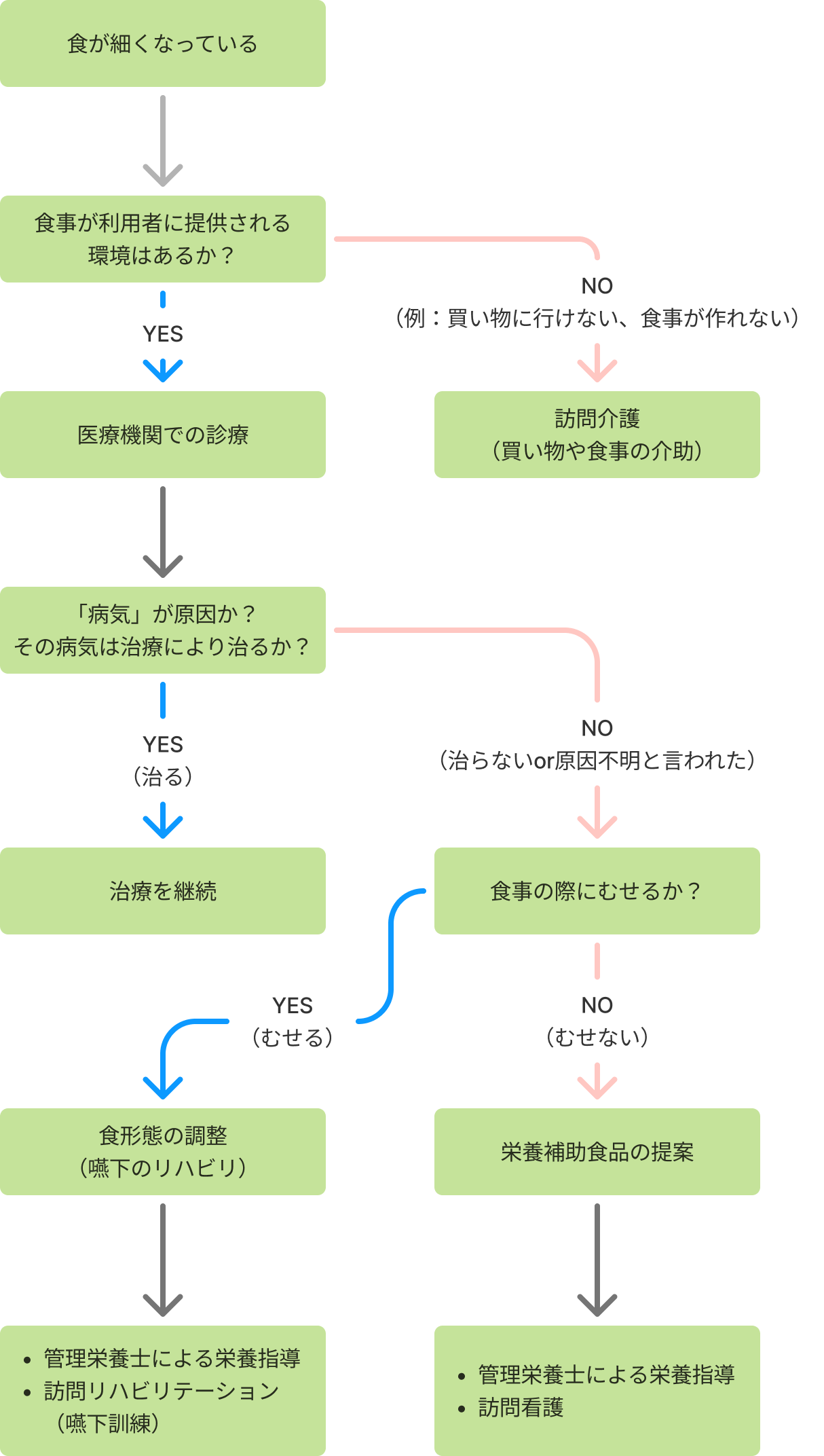
食事が届く環境があるか?
食事をするためには、そもそも食材(弁当)を買いに行き、家で料理する必要があります。病気やケガで食材を買いに行けない、一人暮らしで家で料理ができない、等の理由で食事が届く環境がない場合には、ヘルパー(通所介護)に買い物や料理の介助をしてもらいます。
お金がない、という理由で食事をされない場合には、行政の支援を仰ぎます。
食事が細くなっているのは病気が原因か?
食事が届く環境があっても、食欲がない場合、主治医に相談し、「治療によって食欲が戻る病気の可能性がないか」を確認してもらいましょう。治療ができる病気がある場合には、治療を優先します。
一方、「原因が分からない」もしくは「治らない病気が進行する」ことにより食が細くなっている場合には、「食事の際のむせがないか」を確認します。
食事の際にむせがあるか?
食事の際にむせがあるかを確認します。飲み込みをする機能(嚥下機能といいます)が低下していると、食事の際にうまく飲み込むことができず、むせが起こります。
- むせがある場合
むせ込みの程度は、利用者さん毎に異なります。好きな物はむせずに食べられるが、ご飯やパン等の主食がむせてしまう方、水がむせるが流動食や固形物はむせずに食べられる方、何を食べても常にむせてしまうという方まで様々です。
むせ込みの程度を評価するため、歯科の先生や言語聴覚士(ST)に嚥下機能の評価を依頼します。どのような食事形態にするとよいか、管理栄養士に相談しましょう(訪問栄養指導。
訪問歯科:訪問歯科では、歯科の先生が往診し、嚥下機能を評価してもらうことが可能です。
訪問リハビリテーション:言語聴覚士(ST)が在籍する訪問看護ステーションに依頼すると、嚥下機能の評価(ST評価)だけでなく、引き続きの嚥下機能訓練を行ってもらうことができます。
管理栄養士による訪問栄養指導:どのような形態の食事が適切か具体的に相談することができます。
- むせがない場合
むせがない場合には、栄養補助食品を利用します。看護師(訪問看護)や管理栄養士(訪問栄養指導)に相談し、良い方法を相談していきましょう。
訪問看護:栄養補助食品には様々な種類があり、先生(医師)に処方してもらうものもあれば市販で購入できるものもあります。体調面の管理を看護師に依頼し、その際に相談できます。
管理栄養士による訪問栄養指導:効率的にカロリーを摂取するための具体的な食事について相談できます。
親が入院中ですが、体力が落ちてしまっています。退院した後、これまでのように生活できるか心配です。
入院する原因は様々で、病気に伴う後遺症のために動けなくなる事もあれば、入院が長くなることで、筋力・体力が落ち、自宅での生活が不安になることもあります。退院に向けて、リハビリを行っている事も多いと思いますが、退院後の不安を少なくするために下記のように考えます。
「家に帰らず、そのまま施設に」という方は、「家で介護していくのは難しいかも。施設を検討したいけど、どんな種類の施設を探せばよいの?」の項を参照してください。
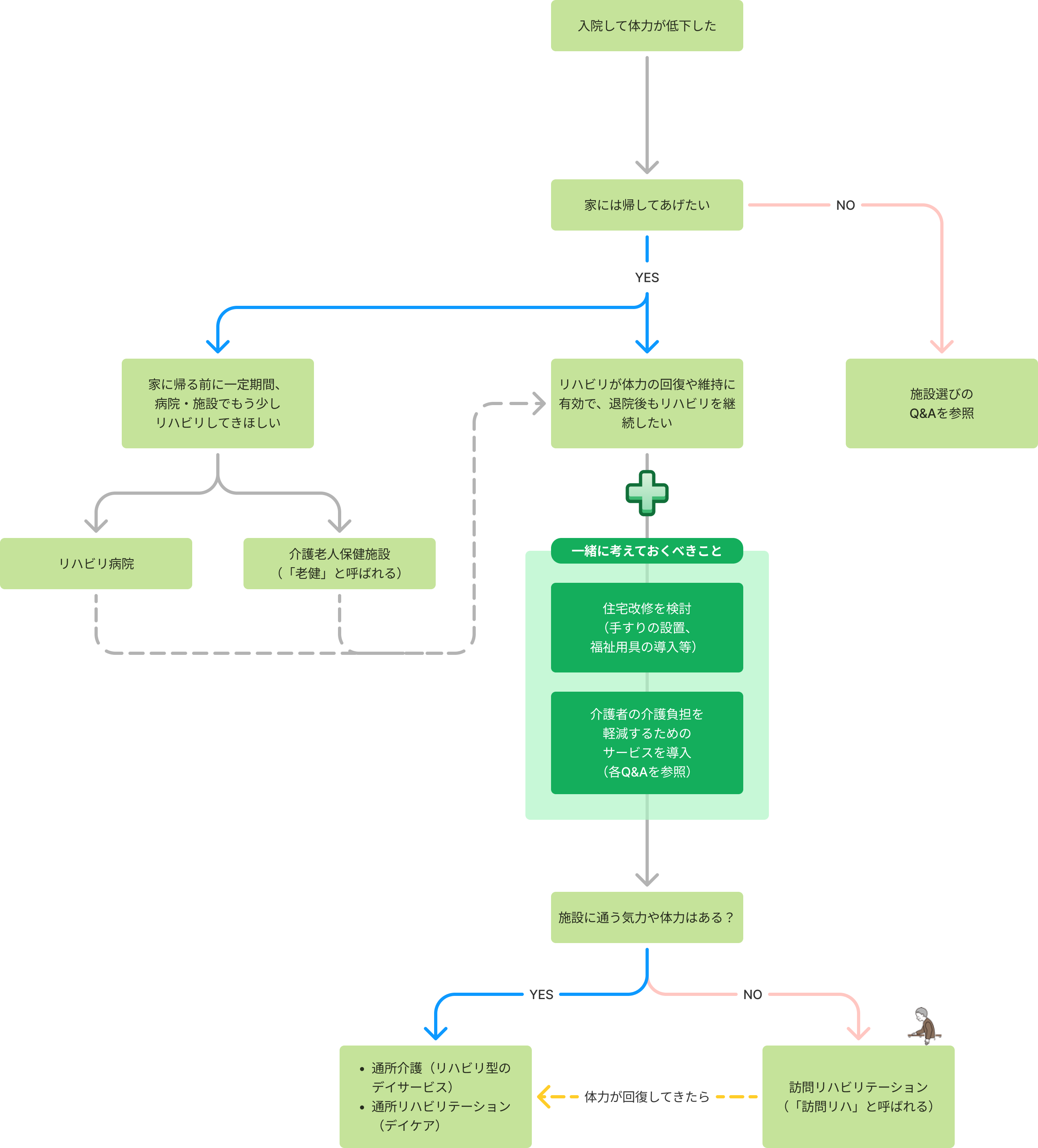
家にそのまま退院するか、一定期間施設でのリハビリを継続するか?
リハビリを継続することで、体力の回復が見込まれる場合、一定期間、リハビリ病院(転院)もしくは施設(介護老人保健施設(老健といわれる))でリハビリを集中的に行った後、退院することを検討します。
- リハビリ病院:脳血管疾患の術後など、病院から転院し、在宅復帰に向けたリハビリを毎日集中的に行います。病院でのリハビリになるため、医療保険が適応されます。
- 老健:要介護認定を受けた高齢者に週3回以上のリハビリや医療ケアを提供して在宅復帰を目指します。施設になるため、介護保険の適応となります。
退院後もリハビリを継続する
退院後もリハビリを継続することで、体力や筋力の低下を予防します。施設への通所が可能であれば、リハビリ中心型のデイサービス(通所介護)やデイケア(通所リハビリテーション)を検討しますが、退院したばかりの時には、施設へ通う体力がないことも多いです。
このような場合には、自宅でリハビリを継続できるよう訪問リハビリテーション(訪問リハ)を導入します。また自宅での転倒を予防し、安全に過ごせるよう住宅改修(手すりの設置や福祉用具の導入)を行ったり、退院後の介護に向けて必要な各サービスを導入しましょう。
- 訪問リハビリテーション:理学療法士が利用者の自宅に訪問してリハビリテーションの指導・支援などを行います。訪問する理学療法士は、訪問看護ステーションに在籍しており、訪問看護とあわせてサービスが提供されます。
病気が進行していると言われました。できれば入院せず、最期まで自宅で過ごさせてあげたいです。
入院せず、最期まで自宅で過ごすために、まず、入院と同様の環境を自宅で整備します。
「外来」と「入院」の環境の違いを考えてみます。
- 外来:定期的に医師の診察を受けるため、受診します。具合が悪い時(緊急時)は、臨時で、外来を受診(救急外来など)して、診察を受けます。このように「外来」では主に、「先生(医師)」と「患者さん」という関係性で成り立っています。
- 入院:入院すると定期的に「先生(医師)」は病室に来て診察をしてくれますが、「先生(医師)」だけでなく、「看護師さん」が病室に来て、状態を確認したり、先生の指示を受けた医療行為(点滴など)をしてくれます。療養に必要なベッドや点滴棒等の用具もあります。
- 具合が悪い時(緊急時):ナースコールを押すと、看護師さんが病室に来て状態を確認し、医師に報告します。報告を受けた医師は、診察し、看護師さんに必要な医療行為を指示します。必要な薬があれば、夜中や休日でも病棟に届きます。
「医師と患者さん」という関係で成り立っている外来とは異なり、入院環境では、先生だけでなく、看護師さんなど様々な専門職のスタッフが患者さんの病室に訪れます。このような入院環境を自宅で作るために、それぞれの専門的なサービスを導入します。
「先生」=訪問診療、「看護師」=訪問看護(緊急対応(24時間対応可能)が可能な)、「ベッドを含めた福祉用具等」=ケアマネが手配、「薬局」=訪問薬局
このように「訪問診療」、「訪問看護」、「ケアマネ」、「訪問薬局」等が連携をして支援していく体制を作ることで、入院と同じ環境が作ることができますので、病気が進行しても自宅で療養していくことが可能です。
家で介護していくのは難しいかも。施設を検討したいけど、どんな種類の施設を探せばよいの?
各サービスを導入し、最後まで自宅で過ごすことも可能ですが、自宅で介護していくことが難しいと感じた場合、「施設」を選択肢に考えます。
一方、「施設」といっても、様々な種類があり、どの施設を探せばよいか、わかりづらいですよね。
入所を考える時期も、排泄、服薬管理、認知症状、介護者の負担の状況により異なるため、一概には言えませんが、入所先の施設は下記のように考えます。
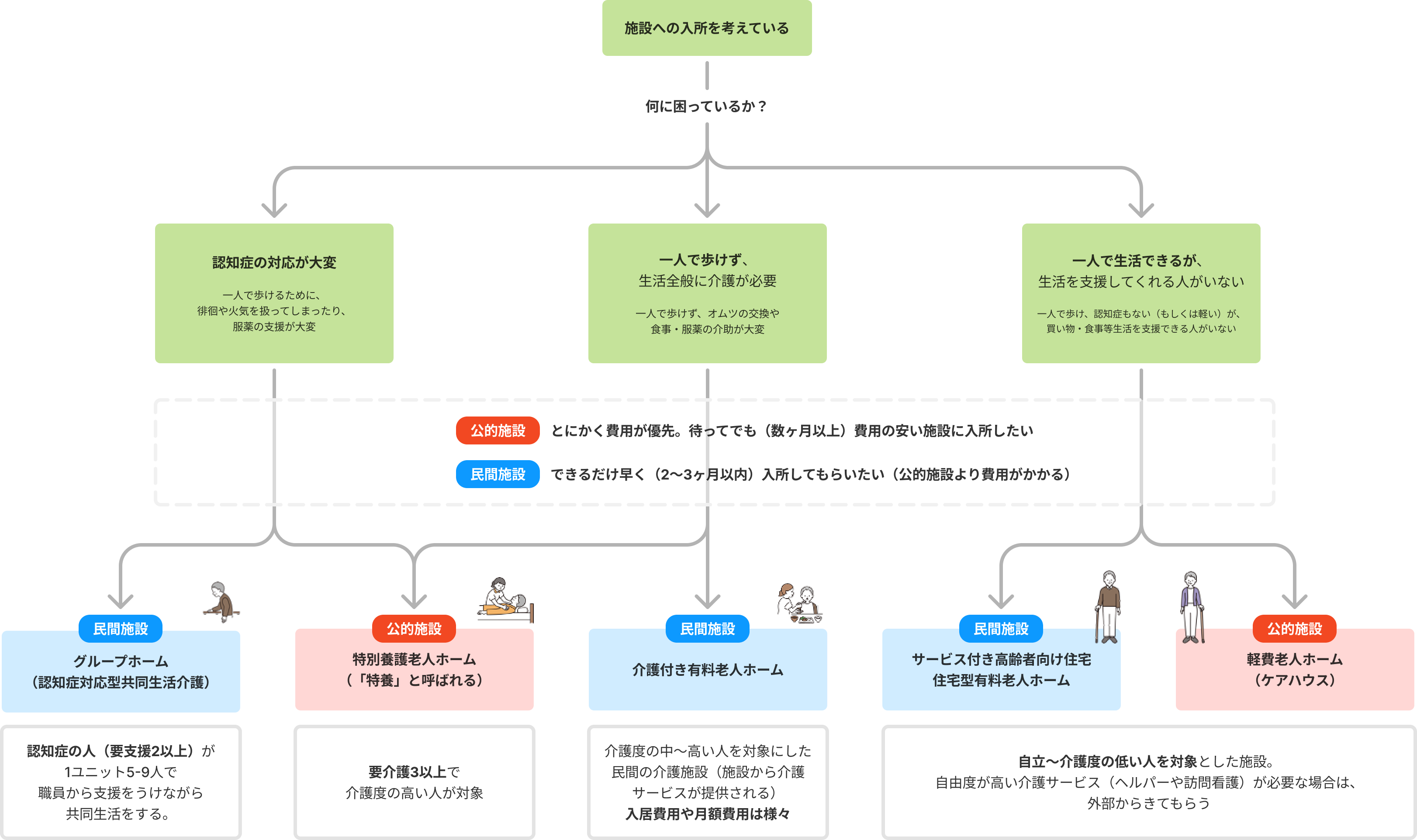
家で過ごすのは(介護していくのは)難しいかもと考えた原因はなぜか?
家で介護していくのが大変と考える原因は様々ですが、次の3つのどれに当てはまりますか?
- 認知症の対応が大変:一人で歩けるがゆえに徘徊してしまったり、食事や薬を飲むのにも見守りが必要
- 生活全般に介護が必要:一人でトイレに行くことができず、オムツ交換や食事・薬など生活全般に介護が必要(認知症があっても、一人で歩けず(寝たきりになり)、生活そのものの介護が大変になった)
- 一人で生活できるが、生活を支援することができない:介護度は低く、物があれば家で一人で何とか生活できるが、買い物や食事などの支援ができない
どれくらい急いでいるか?
施設は、公的施設(市区町村など地方自治体による運営)と民間施設(民間の会社が運営)に分かれます。公的施設は、民間施設と比較して費用は安い分、入所までに時間がかかります(●●人待ちという状況)。
- できるだけ早く入所してもらいたいのか?⇒費用はかかるが、民間施設を含めて検討
- とにかく費用が最優先。数ヶ月以上待ってでも費用の安い施設を考えるのか?⇒公的施設を検討
上記によって選ぶ施設は変わります。もちろん、とりあえず民間施設に入り、順番が来たら公的施設に入るという方もおられます。
施設選びの注意点
民間施設の場合、費用は様々ですが、必ずしも「費用が安い施設=サービスが悪い」、「高い施設=サービスがよい」というわけではありません。
このため、賃貸住宅を探すのと同じように、まずは「費用」と「場所」である程度、候補となる施設を特定し、見学してみましょう。見学の際には、施設の外観だけでなく、職員の人数、最期まで施設で住んでいくことが可能か(看取りまで対応して頂けるか)、部屋や浴室の大きさ、受けることのできる介護サービス、等を確認し、決めるようにしましょう。
また基本的に、施設の種類は上記のフローチャートで分類されますが、最近では「介護サービスを提供する事業所が近接されているサービス付き高齢者住宅・住宅型有料老人ホーム」も増えており、介護度の高い人も受け入れることのできる施設等も出てきています。それぞれの施設によって特徴が違うため、わからないことは、ケアマネや紹介会社に聞いてみましょう。
人工呼吸器や吸引など医療処置が必要でも、施設は受け入れてもらえるの?
インスリン注射、吸痰、胃瘻の管理など医療処置が必要な場合、受け入れ先では、これらの医療処置を看護師さんに行ってもらいます。このため夜間の吸痰が必要といった場合では、24時間看護師さんが常駐している必要があり、受け入れ先が限定されます。
施設か病院か?
自宅で生活するのが難しいと感じた場合、施設の入所が選択肢となります。
「家で介護していくのは難しいかも。施設を検討したいけど、どんな種類の施設を探せばよいの?」で解説した「一人で歩けず、生活全般に介護が必要な状態」にあてはまるため、「介護付き有料老人ホーム」が選択肢となります。看護師さんの勤務状況は施設によって異なるため、受け入れの可否を確認する必要があります。
医療依存度が高い場合には、「医療機関」が運営している「療養病床(介護医療院)」も選択肢になりますが、公的機関である分、入所が難しい傾向にあるようです。
ショートステイも可能なの?
いきなり施設入所といかないまでも、介護負担軽減や介護者が不在等の理由により、ショートステイを利用したいという方もおられるでしょう。
医療処置が必要な場合には、ショートステイ先でその医療処置が可能かを確認する必要があります。
通常のショートステイの宿泊先が施設(特別養護老人ホームや有料老人ホームなど)であるのに対し、医療への依存度が高い方の場合、施設での受け入れが難しい場合も多く、この場合は、介護老人保健施設、療養病床を有する病院や診療所に宿泊することとなります。
これを「短期入所療養介護」といい、その特徴から、「医療型ショートステイ(医療ショート、レスパイト入院)」とも呼ばれます。
色々調べていると「地域密着型サービス」という言葉をみかけますが、通常の介護サービスと違うのですか?
利用者目線で見た場合、「地域密着型」と用語がついていても、サービスの内容に関しては通常の介護サービスと大きな違いはありません。
通常の介護サービスは、住んでいる市町村に縛りはありませんが(他区のリハビリ特化型のデイサービスを利用したいと思った場合、それが可能)、地域密着型サービスの利用は、事業所がある市町村の要介護者・要支援者に限定されます。
また通常、ヘルパー、デイサービス、ショートステイを利用する場合、それぞれの事業所が異なりますが、小規模多機能居宅介護(「小多機」とよばれます)や看護小規模多機能型居宅介護(「看多機」とよばれ、「小多機」のサービス+訪問看護)では、サービスを同一事業所から提供してもらうことができます。
デイサービスを休みがちの人の場合、休んだ日の介護が不足する可能性があります。デイサービスとヘルパーの事業所が異なる場合、当日にヘルパーの手配ができない場合がありますが、小多機等では同一事業所内のため、臨機応変な対応が可能になります。
| 種類 | 利用条件 |
|---|---|
| 定期巡回・随時対応型訪問介護看護 | 要介護1~5 |
| 夜間対応型訪問介護 | 要介護1~5 |
| 地域密着型通所介護 | 要介護1~5 |
| 療養通所介護 | 重度要介護、がん末期患者 |
| 認知症対応型通所介護 | 認知症と診断された要介護1~5 |
| 小規模多機能居宅介護 | 要支援1・2、要介護1~5 |
| 認知症対応共同生活介護 | 認知症と診断された要支援2、 要介護1~5 |
| 地域密着型特定施設入居生活介護 | 要介護1~5 |
| 地域密着型介護老人福祉施設入所者生活介護 | 要介護3~5(要介護1・2の特例あり) |
| 看護小規模多機能型居宅介護 | 要介護1~5 |

